2410
ВОЗ признала ожирение проблемой глобального уровня, приравниваемой к эпидемии. Особенно актуально это среди детей, в некоторых странах их число достигает 25%. При этом достаточно опасной патологией выступает экзогенно-конституциональное ожирение, что характеризуется глубоким нарушением систем ферментации и обмена веществ.
Это приводит к расстройству равновесия между продуцированием жиров и низким уровнем расхода энергии. Эту патологию медики рассматривают в качестве сложной болезни, которой присуща типичная клиническая картина.
Характеристика и описание патологии
Конституционально-экзогенное ожирение – это наследственное заболевание, обуславливаемое поступлением в организм большого количества калорий с пищей, отложением жира в результате генетической предрасположенности. Такое заболевание хорошо поддается терапии, поскольку не связано с нарушением гормональной системы.
При таком ожирении жировые отложения могут достигать до 70% всего веса человека. Обычно жир накапливается на груди, бедрах, тазу, животе. Если ожирение сильное, то различия между участками тела исчезают.
Экзогенно-конституционное ожирение может спровоцировать расстройство гормональной системы, но не вызывается нарушениями в ней. Такое заболевание присуще сегодня многим людям зрелого возраста. Оно зависит от питания человека, поэтому часто диагностируется у тех, кто употребляет в больших количествах пищу, содержащую углеводы и жиры, вместе с тем тратит мало энергии.
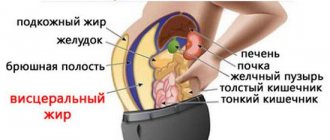
Главная опасность такого ожирения – отложение жира вокруг внутренних органов, а также в клетчатке, что находится под кожей. Это может привести к ухудшению функционирования органов и систем, появлению многих проблем со стороны здоровья.
Экзогенное ожирение диагностируется у 75% людей во всем мире, которые употребляют калорийную пищу. Такое явление актуально в раннем детском, подростковом возрасте, в период беременности, менопаузы у женщин, зрелом возрасте у мужчин.
Дети и подростки с ожирением на сегодняшний день составляют значимую часть среди всех пациентов, наблюдающихся как у детских эндокринологов, так и состоящих на учете у педиатров.
Это обусловлено как общей тенденцией к увеличению ожирения в педиатрической практике, наблюдаемой повсеместно, так и более активным выявлением данного состояния — по результатам «вернувшихся» диспансерных осмотров и регулярных амбулаторных приемов — по общему тревожному настрою врачей, подтвержденному результатами международных длительных проспективных наблюдений. Известно, что дети и подростки с ожирением в отличие от своих худых сверстников имеют больше проблем со здоровьем и больше шансов иметь ожирение во взрослой жизни. Ожирение, начавшееся в детском возрасте, является фактором риска сахарного диабета 2-го типа, артериальной гипертензии, атеросклероза, синдрома апноэ, сердечно-сосудистых катастроф — инфаркта миокарда и инсульта, ишемической болезни сердца, неалкогольной жировой болезни печени, некоторых видов опухолей, болезней опорно-двигательной системы. Не менее важным является и связанное с развитием ожирения нарушение пищевого поведения, которое в подростковом возрасте может приобретать черты самостоятельных психических расстройств — от булимии и переедания с эпизодами голодания до тяжелых депрессий и низкой самооценки, требующих наблюдения и лечения у психологов и психиатров. К сожалению, эти тревожные закономерности наблюдаются во всем мире.
Вместе с тем, как любое многофакторное заболевание со сложным этиопатогенезом, детское ожирение трудно систематизировать и классифицировать.
Неслучайно на сегодняшний день во всем мире отсутствует какая-либо единая стройная классификация, которая позволяла бы выделять отдельные формы ожирения по этиопатогенезу с одновременной стратификацией по метаболическим, сердечно-сосудистым и другим рискам.
Даже в историческом аспекте подходы к классификации ожирения как у взрослых, так у детей были различны. Так, например, предложенная J. Mayer в 1957 г. классификация учитывала только этиологический фактор развития ожирения и выделила 4 группы заболеваний: генетически обусловленные, гипоталамические, эндокринные и вызванные медикаментами [1].
Н.В. Дуденко [2] предлагал выделять только 2 формы ожирения у детей: алиментарно-конституциональное, связанное с избыточным потреблением калорий, и нейроэндокринное (гипоталамическое), развившееся в результате токсического, травматического или дистрофического процесса межуточного мозга. При этом автор отмечал, что именно при нейроэндокринной форме у детей превалируют жалобы неврастенического характера, жажда, нарушения полового развития, изменения кожи (стрии, акантоз, фолликулит, гипертрихоз). Однако в клинической практике данная классификация не прижилась, поскольку описываемые симптомы с одинаковой частотой встречались в обеих группах.
Одной из наиболее подробных является классификация, предложенная в 1985 г. Л.Б. Сейленс [3], в которой учитывались 3 составляющих ожирения.
1. Этиологическая:
— дисфункция гипоталамуса (опухоли, воспаление, травма или повреждение во время операции, повышенное внутричерепное давление, функциональные изменения);
— эндокринные нарушения (избыток глюкокортикоидов, гипотиреоз, гипопитуитаризм, гипогонадизм, гиперинсулинизм);
— генетические факторы (врожденная предрасположенность к ожирению и генетические синдромы, связанные с ожирением);
— факторы питания (факторы питания матери и вид вскармливания ребенка);
— лекарственные (фенотиазины, инсулин, кортикостероиды, трициклические антидепрессанты).
2. Морфологическая:
— гиперцеллюлярно-гипертрофическое ожирение (дебют в раннем возрасте, резкая степень);
— пертрофическое ожирение (позднее начало, менее выраженное).
3. По факторам патогенеза: семейные влияния, гиподинамия, факторы диеты, социально-экономическое влияние, образование, культурно-этнические факторы, психологические.
Столь подробная классификация отражала известные к тому времени механизмы развития, но не учитывала степень ожирения и являлась в основном этиопатогенетической.
Одной из наиболее популярных в нашей стране длительное время была классификация Ю.А. Князева [4], в которой выделялись:
1. Клинико-патогенетическая форма:
— первичное (конституционально-экзогенное и алиментарное ожирение);
— вторичное (церебральное, диэнцефальное, эндокринное);
— смешанное;
— редкие формы.
2. По степени ожирения — в зависимости от процента превышения имеющейся у пациента массы тела, соотносимой к «идеальной», — I степень (15—25%), II (25—50%), III (50—100%), IV (более 100%).
3. Течение: быстро прогрессирующее, медленно прогрессирующее, стабильное, регрессирующее.
4. Осложнения: вторичный диэнцефальный синдром, нарушения функции опорно-двигательного аппарата, кардиоваскулярные нарушения, нарушения функции половых желез, метаболические формы.
Несомненным преимуществом данной классификации является клиническая характеристика ожирения, необходимая для практического здравоохранения не меньше, чем понимание этиологии и патогенеза. Вместе с тем даже на современном уровне наших знаний выделение «первичных» и «вторичных» форм затруднительно, а течение заболевания не всегда отражает метаболические изменения.
В последующем ряд авторов (А.И. Клиорин, М.А. Жуковский, Н.Т. Старкова) предлагали свои классификации, являющиеся вариантами более подробной, усовершенствованной классификации Ю.А. Князева [5].
Вместе с тем другие исследователи — Д.Я. Шурыгин (1980), Е.А. Беюл (1986) не дифференцировали разные формы ожирения с точки зрения этиопатогенеза. В частности, исследования Д.Я. Шурыгина и соавт. [6] на примере простого ожирения и ожирения у пациентов с синдромом Прадера—Вилли показали, что данное состояние независимо от некоторых особенностей этиологии и патогенеза становится в известной степени однообразным «клиническим явлением».
Не менее интересным является и отсутствие какой-либо классификации ожирения у детей в большинстве современных зарубежных руководств — Т.Р. Харрисона (2005), Ч. Брука (2008), Консенсуса по ожирению у детей и подростков Американского общества эндокринологов (2008).
Это лишний раз подчеркивает сложность создания единой классификации многофакторного заболевания.
Вместе с тем хотелось бы, чтобы классификация помогала врачу в ежедневной практике — и не только с клинической точки зрения, но и соответствовала той правовой среде, в которой сегодня происходит общение врача и пациента — в системе общего медицинского страхования, основанной на выполнении по каждой нозологической единице определенных медицинских стандартов, диагнозы в которых должны соответствовать кодам Международной классификации болезней 10-го пересмотра (МКБ-10).
Таким образом, осознав «масштабность» проблемы, заручившись историческим опытом, а также вооружившись новыми знаниями и современными условиями работы врача в практическом здравоохранении, мы предлагаем новый вариант классификации у детей и подростков.
1. По этиологии:
— простое (конституционально-экзогенное, идиопатическое);
— гипоталамическое;
— ожирение при нейроэндокринных заболеваниях (гиперкортицизме, гипотиреозе и др.);
— ожирение ятрогенное (вызванное длительным приемом глюкокортикоидов, антидепрессантов и других препаратов);
— моногенное ожирение;
— синдромальное ожирение.
2.
По наличию осложнений и коморбидных состояний
:
— нарушения углеводного обмена (нарушение толерантности к глюкозе, нарушение гликемии натощак, инсулинорезистентность);
— неалкогольная жировая болезнь печени (жировой гепатоз и стеатогепатит как наиболее часто встречающиеся у детей состояния);
— дислипидемия;
— артериальная гипертензия;
— сахарный диабет 2-го типа;
— задержка полового развития (и относительный андрогеновый дефицит);
— ускоренное половое развитие;
— гинекомастия;
— синдром гиперандрогении;
— синдром апноэ;
— нарушения опорно-двигательной системы (болезнь Блаунта, остеоартрит, спондилолистез и др.);
— желчно-каменная болезнь.
3.
По степени ожирения:
— SDS ИМТ 2,0—2,5 — I степень;
— SDS ИМТ 2,6—3,0 — II степень;
— SDS ИМТ 3,1—3,9 — III степень;
— SDS ИМТ ≥4,0 — морбидное.
Примечание.
Критерии избыточной массы тела и ожирения у детей определяются по данным перцентильных таблиц или стандарных отклонений (SDS — standard deviation score) индекса массы тела (ИМТ). В них учитываются не только рост, масса тела, но также пол и возраст ребенка. С учетом рекомендаций ВОЗ, мы предлагаем ожирение у детей и подростков определять как +2,0 SDS ИМТ, а избыточную массу тела от +1,0 до +2,0 SDS ИМТ.
Пример формулировки диагноза с учетом шифра по МКБ
Шифры МКБ:
— (Е 66.0) Ожирение, обусловленное избыточным поступлением энергетических ресурсов;
— (Е 66.1) Ожирение, вызванное приемом лекарственных средств;
— (Е 66.2) Крайняя степень ожирения, сопровождаемая альвеолярной гиповентиляцией;
— (Е 66.8) Другие формы ожирения;
— (Е 66.9) Ожирение неуточненное;
— (Е 67) Другие виды избыточности питания;
— (Е 67.8) Другие уточненные формы избыточности питания;
— (Е 68) Последствия избыточности питания.
Примеры:
— (Е 66.0) Конституционально-экзогенное ожирение III степени (SDS ИМТ=3,26). Дислипидемия. Нарушение толерантности к глюкозе.
— (Е 89.3) Краниофарингиома, состояние после удаления. Гипоталамическое морбидное ожирение (SDS ИМТ=4,2). Гипопитуитаризм.
— (Е 66.8) Моногенное ожирение, обусловленное дефицитом проопиомеланокортина (SDS ИМТ=2,8). Вторичная надпочечниковая недостаточность.
(Е 67.8) Синдром Прадера—Вилли: ожирение III степени (SDS ИМТ=3,7), задержка психомоторного развития. Состояние после орхидопексии (05.2013). Дислипидемия.
Несколько комментариев к каждому пункту классификации.
1. По этиологии
мы предлагаем выделять 5 групп ожирения.
Простое (конституционально-экзогенное, идиопатическое) — ожирение, связанное с избыточным поступлением калорий в условиях гиподинамии и наследственной предрасположенности.
Это самая многочисленная группа, на долю которой приходится до 98—99% всех случаев ожирения.
Дебют заболевания чаще всего бывает в возрасте после 5 лет, или в начале периода полового созревания. Как правило, ожирение постепенно-прогрессирующего характера, на фоне хороших (зачасто ускоренные) темпов роста. Выраженная прибавка массы тела в период пубертата. Наличие стрий, фолликулярного кератоза, полифагии, акантоза, артериальной гипертензии и др. не всегда коррелирует со степенью ожирения. Характерно наличие избыточной массы тела и ожирения у родственников (родители, бабушки, дедушки), в связи с чем данная форма часто называется «конституциональной». Каков вклад генетики в развитие данного вида избыточной массы тела?
Ожирение относится к многофакторным заболеваниям, возникающим в результате определенного взаимодействия генетических и негенетических причин. Роль «наследственности» в развитии ожирения доказывается разной частотой встречаемости данного заболевания в различных этнических группах и более высокой конкордантностью в развитии патологии у однояйцовых близнецов. Так, недавние семейные исследования, а также работы на близнецах показали, что от 40 до 70% изменений индекса массы тела (ИМТ) могут объясняться генетическими факторами [7].
Таким образом, простое ожирение является полигенным заболеванием. В публикациях последних лет описано более 430 генов, маркеров и хромосомных участков, связанных с ожирением у людей.
Однако при этом, по современным представлениям, вклад каждого из генов в предрасположенность к ожирению относительно невелик.
С 2005 г. в мире для изучения многофакторных заболеваний стали использовать метод геномного анализа ассоциаций, основанный на выявлении полиморфных мононуклеотидных замен, или SNPs — single nucleotide gene polymorphisms, равномерно покрывающих весь геном человека. Применение данного метода позволяет проводить сканирование целого генома человека на наличие генетических маркеров предрасположенности к любому многофакторному заболеванию с привлечением многочисленных выборок больных и здоровых индивидов. В целом это позволяет выявлять значимые генетические маркеры риска, чей вклад в генетическую предрасположенность к конкретному заболеванию относительно невелик.
К настоящему времени методом геномного анализа ассоциаций выявлено около 32 хромосомных участков, связанных с развитием ожирения. Среди них — области вблизи гена рецептора меланокортинов 4-го типа (MC4R
) и гена, ассоциированного с развитием жировой массы и ожирения (
FTO)
. Показано, что вес большинства носителей данных аллелей превышает вес контрольной группы не более чем на 500 г [8].
Наиболее масштабное на сегодняшний день исследование по изучению генетического влияния на величину ИМТ (Genetic Investigation of Anthropometric Traits — GIANT), основанное на геномном анализе ассоциаций, включило более 123 тыс. европейцев и установило, что каждая из аллелей риска способствует увеличению ИМТ на 0,17 кг/м2. Однако суммарно аллели всех известных 32 сегментов хросомом объясняют только 1,5% общей вариабельности ИМТ [9].
Кроме того, сравнительный анализ результатов исследования отдельно для детей и взрослых показал обширное перекрытие аллелей риска для избыточной массы тела и ожирения во всех группах, так что на сегодняшний день нет молекулярно-генетического объяснения раннего и позднего дебюта ожирения. Кроме того, выявленные аллели риска практически не отличаются у подростков европейского и восточноазиатского происхождения [8].
Все это лишний раз подтверждает неизменность генетической составляющей, не объясняющей выраженный рост ожирения во всем мире в течение последних 30 лет.
Перспективными выглядят современные исследования особенностей количественного и качественного развития самой жировой ткани как бурой, так и белой, и секретируемых ею активных веществ и гормонов.
Таким образом, несмотря на то что ожирение является заболеванием с наследственной предрасположенностью, вероятность его развития и степень проявления во многом зависят от образа жизни и характера питания.
Гипоталамическое
— ожирение, связанное с наличием и лечением опухолей гипоталамуса и ствола мозга, лучевой терапией опухолей головного мозга и гемобластозов, травмой черепа или инсультом.
Гипоталамическое ожирение является серьезным осложнением, которое наблюдается у 30—70% детей, перенесших оперативное или лучевое лечение по поводу опухолей гипоталамуса и ствола мозга, а также травму черепа.
Считается, что в патогенезе данной формы ожирения, подтверждаемом исследованиями на моделях животных, принимает участие повреждение вентромедиального гипоталамуса.
Как правило, в большинстве случаев ожирение быстропрогрессирующего характера развивается после оперативного вмешательства (лучевой терапии), реже — предшествует периоду постановки диагноза. В случае краниофарингиомы для большинства пациентов характерно замедление темпов роста; для глиом — симптомы преждевременного полового развития; неврологические жалобы (головная боль, нарушение зрения) зависят от локализации и прогрессии опухоли.
Говоря о метаболических особенностях, по данным нашего центра, пациенты с гипоталамическим ожирением имеют сопоставимые значения инсулина, инсулинорезистентности и лептина с группой простого ожирения. Вместе с тем эти пациенты имеют выраженную дислипидемию, а также меньшие показатели роста и инсулиноподобного ростового фактора 1 [10].
К сожалению, на сегодняшний день какие-либо диетические или фармакологические воздействия при данной форме ожирения неэффективны. Наилучший способ лечения гипоталамического ожирения — это его профилактика, основанная на совершенствовании методов хирургического лечения, соблюдении режима и принципов рационального питания в послеоперационном периоде [11].
Ожирение при нейроэндокринных заболеваниях
(гиперкортицизме, гипотиреозе, гипопитуитаризме и др.).
Данная форма ожирения всегда вторична по отношению к основному заболеванию, зависит от времени его дебюта и купируется при эффективном лечении основного заболевания — назначении гормона роста при соматотропной недостаточности, препаратов левотироксина при гипотиреозе, эффективной терапии гиперкортицизма.
Ожирение ятрогенное
— вызванное длительным приемом глюкокортикоидов, антидепрессантов и других препаратов. Более частое явление в современных условиях, связанное с большим применением ряда антидепрессантов. Особенностью данной формы является то, что в отличие от предыдущей даже после прекращения терапии, вызвавшей в качестве побочного эффекта повышение аппетита и приведшее к набору лишней массы тела, привычка «есть» остается, и дальше ожирение развивается уже по своим законам, независимо от первоначального заболевания. Ситуация усугубляется при многолетнем лечении основного заболевания. Способ профилактики — объяснение пациенту (его родителям) возможных побочных эффектов терапии, предупреждение развития избыточной массы тела путем удержания сбалансированного нормокалорийного питания.
Моногенное ожирение
— ожирение, развивающееся в результате мутации в одиночных генах. На сегодняшний день описано 8 форм, обусловленных мутациями в генах «лептин-меланокортинового пути» — лептина, рецептора лептина, рецепторов меланокортинов 3-го и 4-го типов, проопиомеланокортина, проконвертазы 1-го типа, рецептора нейротрофического фактора — тропомиозин-связанной киназы В, фактора транскрипции, участвующего в развитии и функционировании вентромедиальных ядер гипоталамуса — single-minded 1 [12—14]. Морбидное ожирение, прогрессирующее с первых месяцев жизни на фоне выраженной полифагии — наиболее общий признак всех моногенных форм, подтверждающий центральную роль этих генов в регуляции массы тела.
Это самые редкие формы ожирения, общее количество пациентов достигает десятков человек. Большинство пациентов с доказанными мутациями — дети от близкородственных браков. Единственная страна в мире, 20% выраженного ожирения в которой обусловлено моногенными формами, — это Пакистан, что также объясняется высокой частотой близкородственных браков [15]. Линейный рост и умственное развитие пациентов не страдают. Для детей с врожденным дефицитом лептина, меланокортинов характерна ранняя выраженная гиперинсулинемия, сопровождающаяся развитием сахарного диабета 2-го типа, нередко на 3—4-й декаде жизни [12]. Сочетание быстропрогрессирующего морбидного ожирения, повышенного аппетита и надпочечниковой недостаточности с неопределяемыми в сыворотке крови уровнями кортизола и АКТГ характерны для врожденного дефицита проопиомеланокортина [13]. Раннее выраженное ожирение, гипогонадотропный гипогонадизм, постпрандиальная гипогликемия, низкий уровень кортизола сыворотки крови в сочетании с синдромом мальабсорбции типичны для дефицита конвертазы 1-го типа [14].
Эффективное лечение — подкожное введение рекомбинантного человеческого лептина, возможно, только при единственной форме — дефиците лептина.
Синдромальное ожирение
— ожирение, наблюдаемое при хромосомных и других генетических синдромах — Прадера—Вилли, Альстрема, Кохена, Дауна, Лоуренса—Муна—Барде—Бидля, псевдогипопаратиреозе, хрупкой Х-хромосоме и др. Эти формы ожирения отличаются широким клиническим полиморфизмом. Особенностями синдромальных форм ожирения являются разный возраст дебюта ожирения — от первых месяцев жизни до периода позднего детства, разная степень его выраженности — от умеренного до морбидного, наличие специфических фенотипических черт. Как правило, все эти пациенты имеют неврологические нарушения, выраженную задержку психомоторного развития и сниженный интеллект.
Несмотря на то что для большинства синдромов определены генетические дефекты и маркеры, их функция остается неизвестной. Поэтому патогенез и причины развития ожирения синдромальных форм также не установлены.
Вместе с тем ранняя диагностика синдромальных форм важна — как для раннего скрининга тяжелых коморбидных состояний и их своевременного лечения (патология сетчатки при синдроме Альстрема, гипокальциемия и сахарный диабет при псевдогипопаратиреозе, фатальные апноэ при синдроме Прадера—Вилли), так и для предупреждения развития морбидного ожирения.
Так, при синдроме Прадера—Вилли дети имеют умеренный набор массы тела в течение 1-го года жизни на фоне выраженной мышечной гипотонии. И по мере того как ко 2—3-му году жизни уменьшается гипотония, присоединяется полифагия с последующим быстрым развитием морбидного ожирения. Механизмы повышенного аппетита при данной форме до конца не изучены. Однако международный опыт подчеркивает важность своевременного обучения родителей принципам рационального питания для профилактики «перекармливания» ребенка с синдромом Прадера—Вилли на 2-м году жизни как реального способа профилактики ожирения.
2.
По наличию осложнений и коморбидных (сопутствующих) состояний
Проведенный нами анализ на примере 730 детей и подростков с ожирением, обратившихся в НИИ детской эндокринологии ФГБУ ЭНЦ в 2008—2013 гг., показал, что наиболее частыми являются метаболические нарушения — дислипидемия, различные нарушения углеводного обмена (нарушение толерантности к глюкозе, инсулинорезистентность, нарушение гликемии натощак), тогда как поражения других систем выявляются реже: жировой гепатоз, стеатогепатит, задержка полового развития, синдром гиперандрогении, артериальная гипертензия и др. Специфика изучения нарушений при ожирении по данным обращаемости будет варьировать: у кардиологов это будет артериальная гипертензия, у андрологов — задержка полового развития. Это обусловлено как общей недооценкой родителями ожирения, и, как правило, поздней обращаемостью к врачам соответствующего профиля в зависимости от ведущей жалобы, так и отсутствием единой государственной системы активного выявления и наблюдения детей и подростков с ожирением. Проще говоря, родитель активно придет на прием со своим ребенком-подростком к кардиологу с жалобами на повышение АД или к гинекологу с жалобами на отсутствие регулярного менструального цикла, а не к педиатру и эндокринологу 5—10 годами раньше с жалобами на избыточную массу тела. Но вместе с тем, сравнивая наши данные с международными, следует отметить сопоставимость результатов —большее и раннее выявление метаболических нарушений, нежели других коморбидных состояний, в связи с чем мы и предлагаем оценивать их более подробно. Данные международных исследований демонстрируют, что раннее выявление таких изменений и своевременная их коррекция — залог успешной профилактики ассоциированных с ожирением заболеваний во взрослом возрасте.
3. И наконец, не менее спорный критерий в классификации — определение степени ожирения.
Следует отметить, что на сегодняшний день в большинстве стран мира не выделяют степеней ожирения у детей и подростков. Это связано с работами, включающими исследования нашего центра [10], продемонстрировавшими, что степень ожирения не всегда определяет наличие или отсутствие метаболических и других нарушений. Дети с небольшим избытком массы тела могут иметь различные осложнения, тогда как пациенты с морбидным ожирением могут иметь нормальные показатели углеводного и жирового обмена, отсутствие жирового гепатоза и других нарушений. Справедливости ради следует отметить, что в большинстве отечественных работ кардиологов прослеживается четкая взаимосвязь между степенью ожирения и величиной артериального давления.
В целом в нашей стране традиционно ожирение всегда классифицировалось по степеням в зависимости от избытка массы тела. Большинство врачей привыкли к такому принципу. Кроме этого, при общении с родителями детей с ожирением следует отметить немаловажный психологический аспект такого подхода: осознание, что у твоего ребенка «уже вторая—третья степень ожирения» зачастую является единственным аргументом, заставляющим взрослых задуматься о «перспективах развития» маленького человека и как следствие — начать ему помогать в достижении траектории здорового образа жизни.
Предвосхищая неизбежную критическую оценку предлагаемой классификации, хотелось бы подчеркнуть, что данный вариант классификации — первый шаг в формировании общего языка, который был бы понятен и удобен как педиатрам, так и эндокринологам, а также всем врачам, вовлеченным в круг наблюдения таких пациентов, — гастроэнтерологов, кардиологов, гинекологов.
Авторы декларируют об отсутствии конфликта
интересов, связанных с изложенными в статье данными.
Типы ожирения
В медицине условно подразделяют такое ожирении на два типа:
- Женский тип или гинодный характеризуется отложением жира в области живота, бедер и ягодиц. Такая фигура напоминает по своей форме грушу. Заболевание имеет благоприятные прогнозы, так как хорошо поддается терапии и не несет угрозы для здоровья. Такое распределения жировых отложений связано с увеличением концентрации эстрогена, обычно он располагается в клетчатке, что находится под кожным покровом.
- Мужской или андроидный тип характеризуется отложением жира в области груди, живота и на плечах, а также вокруг органов брюшины. Такое ожирение может угрожать здоровью, так как часто становится причиной нарушения метаболизма и гормональной системы. Патологию необходимо своевременно устранять, так как возникает риск развития опасных заболеваний, которые требуют медикаментозного и хирургического лечения.
По данным статистики ожирение провоцирует развитие пороков сердца, что приводит к летальному исходу или инвалидности.
Общие сведения об экзогенно-конституциональном ожирении
Алиментарное или первичное – такие названия имеет вид ожирения, которое вызвано негормональными причинами. Экзогенно-конституциональная форма заболевания характеризуется значительным увеличением количества жировой ткани. Происходит это как результат нарушения равновесия между поступающей с пищей энергией и ее расходованием. Патологию отличает прогрессирующий характер течения. Эндокринологи выделяют несколько степеней заболевания, имеющих свои особенности:
Жировые отложения, % от массы тела
Превышение веса от нормы, %
Степени развития болезни
В медицине различаются четыре стадии (степени) развития заболевания:
- Экзогенно-конституциональное ожирение 1 степени характеризуется увеличением веса человека от пятнадцати до двадцати девяти процентов от первоначальной массы тела. При этом человек обычно хорошо себя чувствует, у него нет проблем со здоровьем, он живет полноценной жизнью.
- Экзогенно-конституциональное ожирение 2 степени обуславливается повышением веса от тридцати до сорока процентов от первоначальной массы тела. В этот период человек ощущает слабость, сонливость, ему часто становится тяжело дышать.
- Ожирение третьей степени, при котором масса тела увеличивается от сорока до пятидесяти процентов. Человеку тяжело выполнять силовые нагрузки, симптоматика возрастает.
- Последняя четвертая степень патологии обуславливается превышением массы тела, более чем на пятьдесят процентов. Такое состояние становится опасным для здоровья и жизни, так как начинают страдать внутренние органы, человек не может передвигаться. Эта стадия болезни диагностируется редко, поскольку обычно люди до нее не доживают.
Обязательно читайте: Советы врачей о том, как похудеть после 50 лет женщине при климаксе
На второй и третьей стадии патологии проявляются нарушения эндокринной системы, обменных процессов. Увеличивается риск развития инсульта или инфаркта, артрозов, артритов, проблем с позвоночным столбом. При третьей стадии развивается отечность, происходит расстройство жирового обмена, развиваются патологии сердечно-сосудистой системы.
Что такое 2 степень ожирения
Клиническое проявление избыточного веса называется ожирением. Когда масса тела превышает показатели на 30% и более – это 2 степень патологии. Определить норму можно по формуле ИМТ (индекс массы тела): вес (кг) разделить на рост (м) в квадрате. Нормальные показатели – от 18,5 до 25 кг/м2.
Распространенность 2 степени ожирения у женщин в два раза выше, чем у мужчин.
Опасность избыточного веса
Излишек жира вызывает множество опасных осложнений. Список возможных последствий ожирения второй степени:
- панкреатит;
- геморрой;
- желчекаменная болезнь;
- жировой гепатоз;
- сахарный диабет;
- артериальная гипертензия;
- инфаркт миокарда;
- заболевания костно-мышечной системы (остеоартроз, сколиоз и другие);
- варикоз вен нижних конечностей;
- тромбообразование в сосудах;
- синдром гиповентиляции легких.
Причины развития ожирения
Существует две основные причины развития патологии этой формы:
- Генетическая предрасположенность;
- Употребление высококалорийной пищи с низким уровнем физической активности.
При постоянном переедании, употреблении жирной и углеродной пищи, неактивном ведении образа жизни, совмещенными с наследственной предрасположенностью, развивается экзогенно-конституциональное ожирение. Обычно такая проблема наблюдается в семьях, у которых развит так называемый культ еды, все члены семьи употребляют несбалансированную и нездоровую пищу.
Факторами, которые влияют на увеличение массы тела, являются частые стрессы и депрессии, особенно актуально это у женщин. Такой вид заболевания постоянно прогрессирует, поэтому требует своевременного лечения.
Ожирение экзогенно — конституциональное лечение
Ожирение экзогенно — конституциональное лечение требует индивидуального подхода, зависит от стадии ожирения пациента. В клинике Rehab Family наши специалисты используют комбинированный подход к лечению экзогенно-конституционального ожирения, состоящий из психотерапии и физиотерапии. Чтобы помочь пациенту справиться с ожирением, необходимо также психологически понимать его и помочь ему справляться с перееданием (если таковое имеется), научить его правильно питаться, в случае стрессовых ситуаций сделать так, чтобы у него не возникало желания переедать. Раз проблема ожирения кроется в частом переедании и накапливании жиров в организме, а при экзогенно — конституциональном ожирении так оно и есть, то существенная роль в лечении будет отведена работе с психотерапевтом или психиатром. С медикаментозной точки зрения пациенту также будут назначены современные препараты и разработана индивидуальная схема их приема. Наши врачи окажут все необходимую помощь в излечении пациента от ожирения, но со стороны пациента также необходимо минимальное участие, заключающееся в соблюдении врачебных рекомендаций.
Симптомы и признаки недуга
На начальной стадии развития патологии симптомы могут не проявляться или быть слабо выраженными. Если у человека наблюдается увеличение массы тела, необходимо пересмотреть свой рацион. При переходе патологии во вторую стадию наблюдаются нарушения со стороны здоровья. Патология начинает прогрессировать, вес стремительно растет. Со временем появляется такая симптоматика:
- Расстройство функциональности эндокринной системы;
- Развитие гипертонии, стенокардии;
- Нарушение функциональности почек и печени;
- Снижение иммунитета, присоединение инфекционных заболеваний.
По мере прогрессирования недуга развиваются расстройства органов ЖКТ, половой функции, недостаточность дыхания. Человек начинает сильно потеть, что становится причиной развития кожных заболеваний, например, экзем, прыщей. У женщин может наблюдаться поликистоз яичников, развитие опухолевого процесса в молочной железе или матке.
Человек ощущает головные боли, слабость, переутомление после незначительной физической активности, появляются ноющие боли в сердце, головокружение, одышка. Затем появляется боль в суставах, может развиться артроз ил артрит. Затем появляются проблемы с психикой, расстройство пищевого поведения, люди постоянно испытывают чувство голода, что сопровождается тремором конечностей, гипогликемией. Внешний вид изменяется, челок больше не в состоянии вести привычный образ жизни.
Обязательно читайте: Строгий расчет употребляемых калорий — диета АД
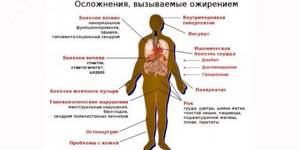
Осложнения и последствия
Ожирение без должной терапии может спровоцировать появление серьезных осложнений, так как негативно воздействует на все системы и органы организма.
Прежде всего, нарушается функциональность сердца и сосудов, развивается атеросклероз, гипертония. Это может привнести к появлению ишемии или инфаркту, инсульту. Также страдают органы дыхания, у человека может развиться пневмония, кислородная недостаточность. По мере прогрессирования патологии увеличивается размер желудка, развивается гастрит, метеоризм, жировая дистрофия.
Затем появляются заболевания печени, желчнокаменная болезнь, развивается межпозвоночная грыжа. Значительно увеличивается риск расстройства кровообращения в головном мозге, менструального цикла, происходит задержка полового развития у детей.
Ожирение часто становится причиной появления сахарного диабета, поэтому многие медки рассматривают эту патологию в качестве предиабетического состояния.
Диагностические мероприятия
Диагностика и терапия патологии проводится эндокринологами и диетологами. Сначала врачи должны выяснить причину развития заболевания. Для этого они изучают семейный анамнез, питание пациента. Обычно данная форма недуга встречается и у близких родственников, поэтому установить диагноз не представляется сложным.
Дополнительными обследованиями могут стать:
- Тесты на концентрацию гормонов щитовидной железы и гипофиза;
- Изучение уровня сахара в организме.
На основании обследования ставиться окончательный диагноз и разрабатывается курс лечения.
Терапия
Своевременное лечение значительно снижает риски развития вторичных патологий в организме. На начальном этапе развития болезни врачи назначают диету. В пищу нельзя употреблять высокоуглеводные и калорийные продукты. Необходимо регулярно заниматься физической активностью, возможно использование нетрадиционной медицины.
При второй степени ожирения диета будет более строгой, физические нагрузки должны быть увеличены. В качестве средств народной медицины используют растения, что богаты клетчаткой и дают эффект насыщения, например, семена льна. Также врач выписывает мочегонные препараты. Если заболевание трудно поддается терапии, доктор выписывает медикаменты, направленные на подавление аппетита и выведения лишней жидкости из организма.
На третьем этапе развития без медикаментов не обойтись. Помимо этого, пациент придерживается диеты, занимается спортом.
На последней стадии патологии используется хирургический метод терапии:
- Липосакиця, что представляет собой удаление жира при помощи вакуума.
- Гастропластика, при которой желудок разделяют на две вертикальные части. При наполнении верхней части пищей происходит насыщение организма.
- Абдоминопластика, при которой убирают отвисший живот большого размера.
- Энтероанастомоз, при котором из пищеварения устраняют часть тонкого кишечника.
- Шунтирование – удаление части желудка. Количество пищи, которую съедает человек, становится небольшим. Но при этом пациент должен будет всю жизнь принимать витаминно-минеральные комплексы.
- Использование желудочных колец, которые снижают объем органа и способствуют быстрому насыщению.
- Медикаментозные препараты, которые пациент также принимает пожизненно из-за наступления инвалидности.
Обязательно читайте: Ежедневное меню и принципы построения детского рациона в диете для похудения
Диета – основной способ терапии
Доктора разрабатывают диету для каждого пациента. В нее входят:
- Частые приемы пищи в небольших количествах, с каждым разом понижая калорийность блюд.
- Медленное пережевывание еды.
- Большая часть блюд должна употребляться до обеда, последний прием пищи не должен быть перед сном, а за три часа до него.
- Все продукты должны иметь небольшое количество углеводов, из рациона исключаются сладости и мучные блюда, жиры животного происхождения.
- Пища в большей части должны быть белковой.
- В рацион питания включают продукты, что имеют большой процент клетчатки.
- Соль и жидкость нужно сократить в несколько раз.
- Недопустимо посещать заведения быстрого питания, употреблять фаст-фуды и сладкую газированную воду.
Кроме этого, человек должен выполнять физические упражнения, можно заняться спортом, использовать физический труд.
Медикаментозная терапия
Врач в некоторых случаях назначает лекарства, которые снижают аппетит, нормализуют обменные процессы, способствуют усвоению калорий. Медикаменты назначаются в тяжелых и запущенных случаях, когда консервативное лечение не приносит результатов.
Любой препарат должен назначать строго врач, так как все они имеют побочные эффекты:
- Лекарства, что подавляют аппетит: катехоламины, блокаторы каннабиноидных рецепторов.
- Препараты, усиливающие метаболизм.
- Медикаменты, действие которых направлено на усваивание питательных веществ из пищи, например, «Ксеникал» или «Орсотен». Они препятствуют усваиванию жиров.
- Анорексики, которые подавляют аппетит.
Например, доктор может выписать один из следующих лекарств:
- «Орлистат» блокирует всасывание жиров в кишечнике. Раньше он выпускался строго по рецепту, сегодня находится в свободном доступе. Из побочных эффектов отмечается диарея с жирным стулом. В этом случае рекомендуется снизить количество продуктов, которые содержат жиры.
- «Сибутрамин» – антидепрессант, анорексик, регулирует аппетит. Имеет ряд побочных эффектов, которые могут пройти после адаптации организма к препарату.
- «Римонабат» – блокатор каннабиноидных рецепторов, снижает аппетит. Препарат способствует снижению массы тела и устранению последствий ожирения.
Ожирение 2 степени у детей
По статистике, такой диагноз встречается среди всех тучных детей в 68%. Патогенез патологии один – гиперинсулинизм. При поступлении в детский организм большого количества пищи происходит повышенная выработка инсулина. Под его воздействием развивается гипогликемия, которая вызывает сильное чувство голода.
Вследствие постоянного потребления пищи в клетках жировой ткани накапливается избыток энергии. Этот процесс провоцирует отложение лишних килограммов. Для назначения эффективного лечения врач выясняет причину накопления жировой массы у ребенка.
Часто это происходит вследствие раннего введения прикорма или перекармливания малыша молочными смесями.
В старшем возрасте нарушение обмена веществ нередко возникает из-за психоэмоционального фактора: недоброжелательная атмосфера в школе или семье, разногласие со сверстниками. В этом случае важна работа психолога. Справиться с ожирением 2 стадии часто удается при помощи диеты и спортивных мероприятий. Медикаментозная терапия назначается ребенку в запущенных случаях при высоком риске осложнений.
Профилактические мероприятия
Ожирение представляет собой серьезный недуг, который может привести к инвалидности и даже смерти. Поэтому важно контролировать свою массу тела, при возникновении лишних килограммов, нужно обратить внимание не свое питание. В группу риска входят следующие категории людей:
- Люди, родственники которых имели ожирение;
- Взрослые люди, которые мало двигаются;
- Молодые люди, имеющие высокий аппетит;
- Те, у кого есть нарушения эндокринной системы, заболевания органов ЖКТ;
- Женщины, что применяют гормональные препараты, в том числе и контрацептивы;
- Люди, что принимают психотропные препараты.
Медики рекомендуют придерживаться некоторых рекомендаций с целью профилактики увеличения массы тела:
- Употреблять еду небольшими порциями, хорошо ее пережевывая;
- Своевременно лечить патологии внутренних органов и систем;
- Вести здоровый образ жизни, включая физическую активность;
- Избегать стрессовых ситуаций, депрессии, эмоционального напряжения.
Соблюдать такие правила несложно, но они помогут снизить риск развития ожирения.
Лечение
Если у пациента обнаружено алиментарное ожирение 1 степени, с заболеванием можно справиться в домашних условиях, предупредить развитие гипертензии, патологий печени, суставов. Чтобы избавиться от излишних жировых отложений, применяется тактика лечения, которая включает ряд мероприятий. Предлагается схема терапии, содержащая:
- первый этап – диетическое питание;
- регулярные физические нагрузки;
- медикаментозные препараты;
- коррекцию привычного образа жизни;
- народные средства для похудения;
- массаж.
Нормализация питания – одна из важных составляющих лечения пациентов, имеющих ожирение 1 степени. Существуют такие правила проведения диеты:
- Употребление фруктов, овощей, имеющих низкое содержание глюкозы в сыром виде.
- Введение в меню низкокалорийной пищи.
- Использование растительной клетчатки.
- Ограничение жирной, острой, копченой, жареной пищи, специй.
- Снижение суточного потребления соли до четырех грамм.
- Исключение изделий из муки, сладостей, сахара, животного жира.
- Поддержание суточной калорийности на уровне 1200 ккал.

Специалисты рекомендуют придерживаться таких принципов диеты:
- Раз в неделю проводить разгрузочные дни.
- Ввести дробное питание с перекусами между основными приемами пищи.
- Есть небольшими порциями.
- Уменьшить в рационе количество быстрых углеводов.
- Пить воду до 1,5 литров за сутки.
- Последний прием пищи – за три часа до сна.
- Исключить алкоголь, стимулирующий аппетит.
- Откорректировать пищевые привычки.
- Употреблять поливитамины.
Медикаментозная терапия
При ожирении экзогенно-конституционального происхождения, имеющего первую степень, лекарственные препараты назначаются в редких случаях. Медикаментозная терапия направлена на регулирование аппетита путем воздействия на центр насыщения гипоталамуса. Лекарства имеют много противопоказаний. Нередко возникают такие побочные эффекты:
- повышение артериального давления;
- головокружение;
- гиперемия;
- бессонница;
- головная боль;
- тревожность;
- сухость во рту;
- тошнота;
- тахикардия;
- диарея.
Показаниями для лечения лекарственными препаратами при заболевании 1 степени является значение ИМТ свыше 30 кг/м 2, или данные более 27 кг/м 2 при сопутствующем сахарном диабете, гиперлипидемии – высоком содержании в крови жиров. Препараты должен назначать эндокринолог. Это могут быть такие лекарства:

Коррекция образа жизни
При экзогенно-конституциональной патологии для снижения веса необходимо изменение образа жизни. Врачи дают пациентам указания нормализовать психоэмоциональное состояние, исключить стрессы, негативное настроение. Метод лечения включает такие рекомендации:
- Ежедневно проводить утреннюю зарядку.
- Совершать прогулки на свежем воздухе.
- Использовать физиотерапевтические процедуры – озонотерапию, душ Шарко, подводный массаж.
Можно быстро справиться с экзогенно-конституциональной патологией, если придерживаться таких правил:
- Не менее трех раз в неделю получать аэробные нагрузки – занятия плаванием, аквааэробикой, на беговой дорожке, велотренажере.
- Выполнять комплекс лечебной гимнастики.
- Регулярно проводить очистку кишечника.
- Спать не менее 8 часов, ложиться не позднее 23.
- Провести лечение сопутствующих заболеваний – патологий щитовидной железы, сахарного диабета, органов пищеварения.